Autores:
Juan Carlos Gómez Polo, Zaira Gómez Álvarez
Julia Playán Escribano, Teresa Romero Delgado
Andrés Escudero Díaz, José Juan Gómez de Diego
INTRODUCCIÓN
La hipertensión pulmonar (HP) se define como una presión arterial pulmonar media mayor de 25 mmHg, y es frecuente que en su evolución condicione dilatación y disfunción ventricular derecha. Esto último determina en gran medida la capacidad funcional y el pronóstico de estos pacientes1. La prevalencia de HAP es baja y las cifras oscilan alrededor de 15 casos/millón de habitantes.
Bajo la denominación de hipertensión pulmonar primaria se incluyen tres subgrupos en función de su etiología: idiopática, familiar, y un tercer grupo que engloba a su vez los casos de HAP en relación con enfermedades sistémicas que, por mecanismos aún no bien definidos, pueden desarrollar hipertensión pulmonar en su evolución.
ANTECEDENTES, ENFERMEDAD ACTUAL Y EXPLORACIÓN FÍSICA
Presentamos el caso de una mujer de 54 años, natural de Paraguay. Como antecedentes de interés presentaba hipertensión arterial en tratamiento con diuréticos y un probable episodio de embolia de pulmón por el que había recibido tratamiento anticoagulante en el año 2013, y que la paciente describió de forma imprecisa. Permaneció asintomática tras dicho episodio.
Sin embargo, 4 meses antes del ingreso actual, comenzó a presentar clínica de disnea progresiva hasta hacerse de reposo, edemas en miembros inferiores y pérdida de 10 kg de peso, motivo por el que consultó a un cardiólogo en Paraguay. Se realizó un ecocardiograma transtorácico en el que se describió hipertensión pulmonar moderada (PSAP 55 mmHg), insuficiencia tricuspídea (IT) grave y un ventrículo derecho dilatado con función normal (TAPSE 24 mm). Por este motivo, se le pautó tratamiento con espironolactona 25 mg, furosemida 40 mg y carvedilol 12,5 mg cada 12 horas.
En dicho momento no se realizó determinación de hormonas tiroideas, a pesar de que se le recomendó, porque su seguro médico no cubría tal determinación.
Unos meses después viajó a España de vacaciones, presentando un cuadro de diarrea de 3 días de evolución y dolor abdominal tipo cólico, razón por la que acudió a urgencias de nuestro centro. A su llegada presentaba signos evidentes de insuficiencia cardiaca de predominio derecho con edemas en piernas, ingurgitación yugular y disnea en reposo con respiración paradójica y tiraje supraclavicular, por lo que se avisó a la unidad coronaria.
Al ingreso en la unidad coronaria presentaba una tensión arterial de 137/47 mmHg y frecuencia cardiaca de 42 lpm (en ausencia de betabloqueantes), temperatura de 36 ˚C y saturación de oxígeno de 96%. En la exploración física llamaba la atención la presencia de una marcada ingurgitación yugular, un pulso venoso yugular con tope oscilante a 5 cm del ángulo de Louis y signo de Kussmaull. Además se documentó la presencia de un importante bocio con thrill palpable y soplo continuo tiroideo, no irradiado y acompañado de exoftalmos bilateral. En la exploración cardiopulmonar destacaba la palpación del ventrículo derecho en la región paraesternal derecha, así como un soplo de regurgitación tricuspídeo. A la auscultación pulmonar el murmullo vesicular estaba abolido en ambas bases pulmonares.
La paciente mostraba además hepatomegalia de 3 cm por debajo del reborde costal y edemas con fóvea hasta la raíz de los miembros inferiores. Tras la instauración del tratamiento diurético mejoraron los signos de congestión y fue posible observar un edema pretibial bilateral sin fóvea compatible con mixedema (imagen 1).
PRUEBAS COMPLEMENTARIAS
En el electrocardiograma (ECG) presentaba ritmo nodal a 42 lpm, con bajos voltajes en las derivaciones de miembros y T aplanadas de forma difusa en todas las derivaciones. La radiografía de tórax mostraba derrame pleural derecho, con hilios desflecados y silueta cardiaca aumentada (imagen 2).
En este momento se realizó ecocardiograma transtorácico portátil de urgencia que mostraba dilatación y disfunción graves del ventrículo derecho e HP grave (PSAP estimada de 60 mmHg, imagen 3A y B; vídeos 1 y 2), junto con insuficiencia tricuspídea grave y datos de congestión periférica (imagen 3C y D). Se ingresó a la paciente bajo sospecha inicial de embolia de pulmón crónica como el origen del cuadro. Se inició tratamiento anticoagulante y tratamiento diurético intravenoso que permitió alcanzar amplios balances negativos y mejoría de la clínica.
En los análisis destacaba la presencia de anemia (Hb 8,8 g/dl), trombopenia (93.000 plaquetas/mcl), datos de colestasis sin citólisis hepática (GGT 95 UI; fosfatasa alcalina 223 UI, bilirrubina total 1,9 mg/dl, GOT y GPT normal e INR de 1,7 espontáneo), todo ello compatible con un hígado de estasis. Se documentó además deterioro de la función renal (Cr 1,7 mg/dl), hiponatremia (Na 127) e hiperpotasemia (K 6,4), unos valores de NT-proBNP marcadamente elevados (11.617 pg/ml).
Los niveles de D-dímero también se encontraban elevados 2.400 ng/ml.
Se extrajeron además determinaciones de anticuerpos (ANA, factor reumatoide, antimembrana basal glomerular, c-ANCA y p-ANCA, anti beta2 glicoproteína, anticardiolipina) y serologías (VIH, VHC, VHB, Sífilis) siendo todas ellas negativas.
Se realizaron ecografías de miembros inferiores (MMII) y de abdomen que descartaron la presencia de trombosis venosa profunda y evidenciaron ascitis e hígado de estasis respectivamente (imagen 3D).
Dada la aparente cronicidad del cuadro, y el deterioro de la función renal, se solicitó una gammagrafía de ventilación/perfusión (en lugar de angio-TAC de arterias pulmonares), con el objetivo de establecer el diagnóstico de embolia de pulmón crónica. El resultado de la prueba fue dudoso, por lo que a la espera de obtener el diagnóstico definitivo se mantuvo el tratamiento anticoagulante. No se realizó tomografía computarizada como primera elección por el deterioro de la función renal.
Una vez iniciada la terapia anticoagulante y diurética obtuvimos los resultados de las hormonas tiroideas: TSH indetectable, T3L 15,79 mlU/l (2,5-3-9) y T4L 59,20 mlU/l (5,8-16,4). Ante estos resultados, se interconsultó al servicio de endocrinología, quienes consideraron el cuadro como hipertiroidismo primario autoinmune (enfermedad de Graves-Basedow) con hipoaldosteronismo y citopenias secundarios, como primera posibilidad diagnóstica. Se inició tratamiento con antitiroideos (tiamazol), betabloqueantes (propranolol) y corticoides (dexametasona). Los resultados de los anticuerpos antitiroideos fueron positivos.
Durante el ingreso la paciente presentó, tras las primeras 72 horas, fiebre de 38 ˚C en relación con bacteriemia por Staphylococcus aureus meticilín sensible que se trató con un ciclo de 10 días de antibioterapia con cloxacilina. Tras completar el ciclo presentó nuevamente fiebre e infiltrado pulmonar retrocardiaco con esputo positivo para Rothia mucilaginosa. Se trató con levofloxacino, ceftriaxona y azitromicina con buena respuesta y resolución del cuadro infeccioso de forma satisfactoria.
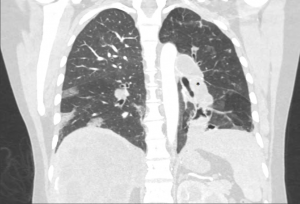
Una vez mejoró la función renal, se realizó TC de tórax que descartó de forma definitiva la presencia embolia de pulmón, destacando la dilatación de cavidades cardiacas derechas y lapresencia de importante derrame pleural derecho (imagen 4A y B).
EVOLUCIÓN CLÍNICA
Tras un mes de tratamiento antitiroideo se repitió un ecocardiograma transtorácico reglado en el que se observó la normalización completa tanto de la función como del tamaño del ventrículo derecho (imágenes 5C y D). Igualmente se documentó normalización de las cifras de presión pulmonar y la presencia de una insuficiencia tricuspídea mínima (imágenes 5A y B).
La paciente fue finalmente dada de alta una vez resueltas las alteraciones a nivel ventricular derecho (imágenes 6A y C, vídeos 3 y 4) y en la circulación pulmonar (imágenes 6B y D) al corregir el importante trastorno tiroideo.
Nuestra paciente presentó una resolución completa del cuadro cardiopulmonar tras la normalización de las cifras de hormonas tiroideas.
DIAGNÓSTICO
- Insuficiencia cardiaca de predominio derecho.
- Disfunción grave del ventrículo derecho e insuficiencia tricuspídea grave en contexto de
- hipertensión pulmonar.
- Hipertensión pulmonar grave secundaria a hipertiroidismo primario autoinmune
- (enfermedad de Graves-Basedow).
- Hipertiroidismo primario autoinmune (enfermedad de Graves-Basedow).
- Insuficiencia renal aguda.
DISCUSIÓN
En la literatura se han descrito casos de HP en el contexto de hipertiroidismo. El mecanismo subyacente primario se localiza en la situación hiperdinámica que determina un hiperaflujo venoso. Esta situación de forma mantenida desencadena una cascada de eventos que tendrán como resultado final la presencia de presiones pulmonares elevadas con la subsiguiente dilatación del ventrículo derecho, insuficiencia tricuspídea funcional por dilatación del anillo y disfunción del ventrículo derecho por sobrecarga de presión a la que es sometido2. Nuestra paciente presentó, además de la citada HP, dilatación y disfunción importante del ventrículo derecho, con desestructuración importante de su anatomía. Todas las alteraciones regresaron de forma completa una vez resuelto el trastorno tiroideo. Es posible que el retraso diagnóstico del hipertiroidismo (recordemos que la clínica de disnea llevaba ya cuatro meses de evolución), permitiera la evolución suficiente del trastorno hasta la instauración de un cuadro de hipertensión pulmonar grave con desarrollo de disfunción del ventrículo derecho.
El hipertiroidismo grave permite además explicar el resto de alteraciones objetivadas en la paciente, como la elevación de la fosfatasa alcalina o las citopenias. El deterioro de la función renal se encuadra dentro del marco de un síndrome cardiorrenal tipo I, secundario a la insuficiencia cardiaca aguda, que mejoró con la resolución del cuadro cardiaco.
La enfermedad de Graves-Basedow es la forma más frecuente de hipertiroidismo2. La situación circulatoria hiperdinámica secundaria al hipertiroidismo se acompaña de disminución de las resistencias vasculares periféricas, un aumento de la volemia y del gasto cardiaco, que condiciona un hiperaflujo pulmonar, puede acabar degenerando en hipertensión pulmonar2.
La presencia de algún grado de IT puede encontrarse hasta en el 70% de los individuos normales, aunque esta es generalmente de pequeña magnitud y no produce síntomas4. La presencia de IT moderada o grave puede alcanzar 18% en algunas series pequeñas de pacientes con hipertiroidismo4. La dilatación del ventrículo derecho suele ser leve o moderada y en escasas ocasiones alcanza el rango grave. Nuestra paciente mostraba dilatación y disfunción ventricular derecha grave secundaria a una hipertensión pulmonar por encima de los 60 mmHg junto con otros signos francos de congestión como coagulopatía y alteraciones en el perfil hepático; asociando además signos de oftalmopatía de Graves y mixedema pretibial.
Se ha descrito la resolución del cuadro clínico en respuesta a la corrección del trastorno tiroideo con tratamiento antitiroideo o la terapia con yodo radiactivo. En nuestra paciente no pudo emplearse tratamiento con antitiroideos como el metimazol por intolerancia al mismo, y se utilizó propiltiouracilo además de propranolol, y corticoides para el control de la oftalmopatía. La resolución completa ad integrum de las alteraciones cardiacas y pulmonares en respuesta al tratamiento del tiroides reafirma la relación causal propuesta en publicaciones previas3.
Son varios los mecanismos propuestos para explicar la patogenia de la hipertensión pulmonar en pacientes con enfermedad de Graves2, entre los que se incluyen la disfunción endotelial secundaria a un proceso autoinmune, el aumento del gasto cardiaco que produzca daño endotelial, y un metabolismo aumentado de vasodilatadores pulmonares endógenos. Aunque es probable que cada uno de estos mecanismos contribuya en la génesis del cuadro de HP, la disfunción endotelial por mecanismos autoinmunes ocupa un papel central en patogenia de este proceso1,2. La asociación de HP y autoinmunidad se ha descrito en otros contextos clínicos, tal es el caso, por ejemplo, de pacientes diagnosticados de síndrome de Sjögren o esclerosis sistémica5). Además, el uso de interferón-alfa, que induce alteraciones autoinmunes comúnmente tiroideas, también se ha asociado al desarrollo de hipertensión pulmonar4.
La reversibilidad de las alteraciones cardiológicas y la clínica de insuficiencia cardiaca en respuesta al tratamiento médico quedan patentes en el presente caso, independientemente de la gravedad del cuadro.
En conclusión, nuestro caso aporta luz a la asociación entre hipertensión pulmonar e hipertiroidismo, reforzando el papel de la autoinmunidad y la disfunción endotelial en la fisiopatología de la hipertensión pulmonar, por lo que este tipo de enfermedades deben participar en el diagnóstico diferencial de la insuficiencia cardiaca derecha.
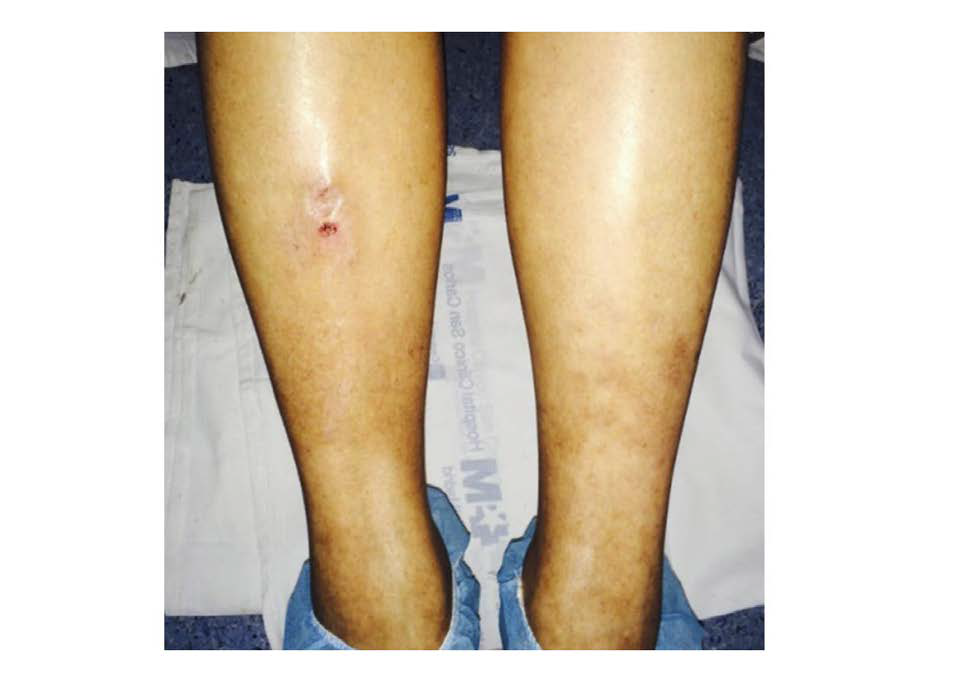
Imagen 1. Mixedema pretibial.
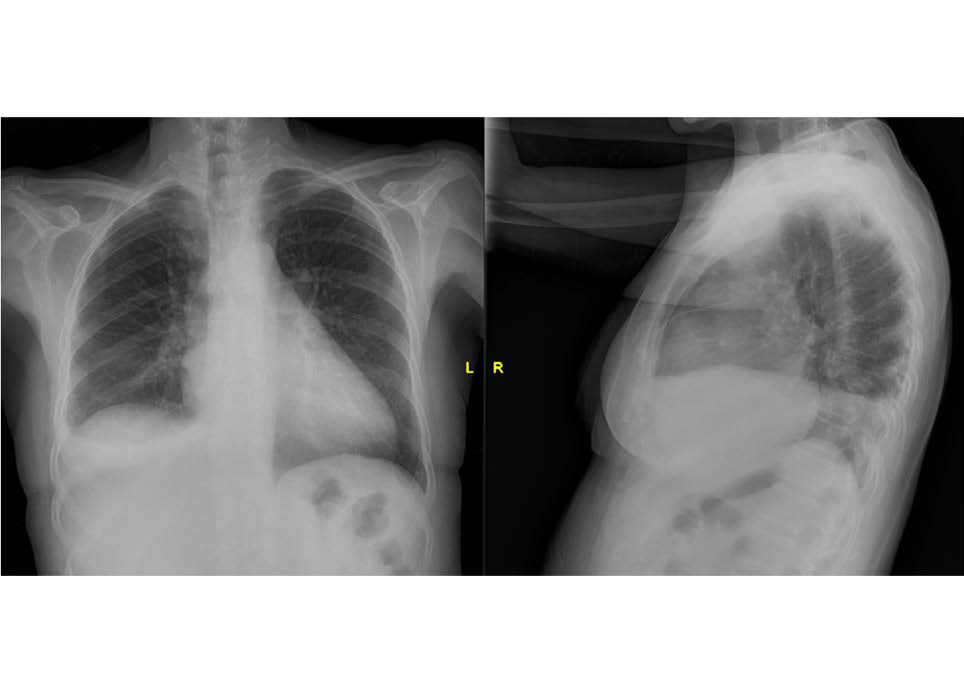
Imagen 2. Cardiomegalia a expensas de cavidades derechas.
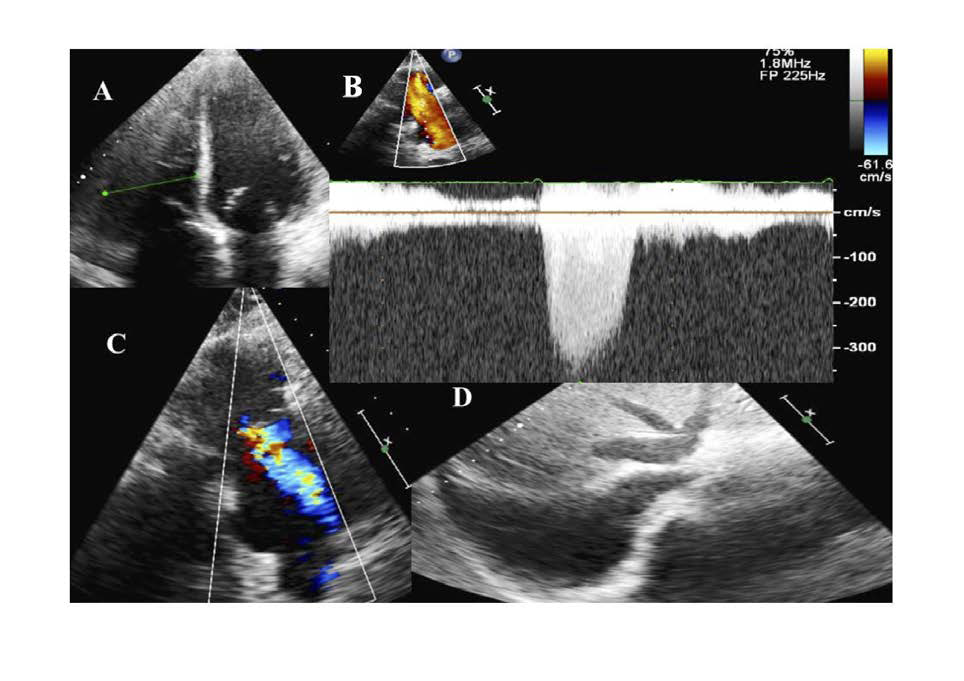
Imagen 3. Ecocardiograma transtorácico con marcada dilatación de ventrículo derecho, insuficiencia
tricúspide significativa e hipertensión pulmonar.
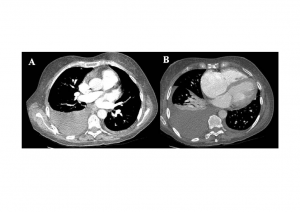
Imagen 4. Tomografía computarizada de tórax con dilatación de cámaras derechas y derrame pleural.
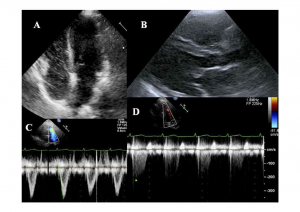
Imagen 5. Ecocardiograma transtorácico tras lograr el eutiroidismo, con normalización del tamaño de
cámaras derechas, reducción del grado de insuficiencia tricúspide y de la presión pulmonar.
BIBLIOGRAFÍA
1. Farber HW, Loscalzo J. Pulmonary arterial hypertension. N Engl J Med 2004; 351: 1655-65.
2. Lozano HF, Sharma CN. Reversible Pulmonary Hypertension; tricuspid regurgitation and right-sided heart failure associated with hyperthyroidism. Cardiology in Review 2004; 12:299-305.
3. Alcázar R, Rey M, De Sequera P; Alegre R; Rovira A; Caramelo C. Reversibilidad de hipertensión pulmonar asociada a hipertiroidismo autoinmune. Rev Esp CArdiol 1995; 48:142-144.
4. Chu JW, Kao PN, Faul JL, Doyle RL. High prevalence of autoinmune thyroid disease in pulmonary arterial hypertension. Chest 2002; 122(5): 168-73.
5. Launay D, Hachulla E, Hatron PY, Jais X, Simonneau G, Humbert M. Pulmonary arterial hypertension: a rare complication os primary Sjögren Syndrome: report of 9 new cases and review of the literatura. Medicine 2007; 86(5):299-315.