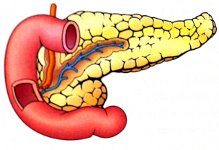
Cuando se trata de insuficiencia pancreática exocrina (EPI), podríamos estar mucho mejor. En muchos casos, el EPI no es evidente y las pruebas de diagnóstico pueden aplicarse incorrectamente. Esto conduce a retrasos invariables en su tratamiento apropiado, por no mencionar los muchos casos en que los pacientes nunca reciben dicha atención.
Un buen primer paso para abordar estas limitaciones sería tomar lo que creemos que sabemos sobre EPI, más a menudo basado en mitos que en hechos, y tirarlo por la ventana. Por lo tanto, para servir mejor a nuestros pacientes, descubramos algunos de los mitos más populares sobre EPI.
Mito: Todos los pacientes con EPI son sintomáticos y siempre tienen deposiciones anormales
Aunque la mayoría de los pacientes con EPI tendrán síntomas, algunos con EPI leve pueden ser asintomáticos (o tal vez experimentar solo una hinchazón leve) y tener deposiciones normales. Se afirma que la esteatorrea clásica reconocible no ocurre hasta que se pierde más del 90% de la función exocrina, sin embargo, una opinión experta reciente sugiere una respuesta más gradual.
Mito: EPI está asociado solo con enfermedades o cirugías que causan lesiones directas al páncreas
EPI se asocia clásicamente con enfermedades como la pancreatitis crónica y la fibrosis quística , o cirugías como la resección pancreática, sin embargo, otras enfermedades y cirugías que alteran la secreción pancreática también pueden causarla. Por ejemplo, la enfermedad de la mucosa del intestino delgado proximal (p. Ej., Enfermedad celíaca no tratada) reduce la secreción pancreática a través de una reducción asociada en la liberación de colecistoquinina, lo que resulta en EPI. La resolución debe ocurrir evitando el gluten y la normalización de la mucosa del intestino delgado. La resección gástrica y del intestino delgado también puede conducir a EPI al acelerar los tránsitos que reducen la liberación de secretina mediada por contacto en la superficie de la mucosa. o síntesis de colecistoquinina-pancreozima, con una mezcla reducida de quimo con enzimas pancreáticas.
Mito: la diabetes es un resultado, no una causa, de EPI
La función endocrina pancreática disminuida se asocia con la pérdida de la función exocrina, pero la diabetes puede predisponer a alguien a EPI.
Los niveles reducidos de insulina , glucagón y somatostatina (todos con efectos tróficos sobre las células acinares pancreáticas), así como la destrucción autoinmune del acinar pancreático, pueden ser causales.
Mito: la esteatorrea se caracteriza por heces espumosas que flotan
La esteatorrea se caracteriza mejor por heces sueltas, malolientes y “grasientas” que se adhieren al inodoro, similar a lo que se ve con la melena.
Mito: Las pruebas de elastasa pancreática fecal son muy sensibles pero varían de manera específica para EPI leve, moderado y severo.
Es cierto que la elastasa fecal es la prueba indirecta más sensible para EPI. Sin embargo, para EPI leve, esa sensibilidad puede ser tan baja como 30%, en comparación con 100% para EPI moderado o severo. A pesar de esto, la especificidad sigue siendo alta en general (93%).
Mito: Las pruebas de elastasa pancreática fecal no deben realizarse en heces sólidas
Todo lo contrario es el caso. El agua de la diarrea u otras condiciones malabsorciones o secretoras puede diluir la enzima. Aunque esto puede superarse con la liofolización de una muestra acuosa, se recomienda que esta prueba se realice en heces sólidas y formadas. Las enzimas pancreáticas no tienen que detenerse cuando se realiza esta prueba, porque las enzimas porcinas no reaccionan de forma cruzada con el anticuerpo de elastasa fecal humana.
Mito: la deficiencia de vitaminas asociada al EPI solo se relaciona con las vitaminas liposolubles
Las vitaminas liposolubles (A, D, E, K) están sujetas a malabsorción. Sin embargo, más raramente, la vitamina B 12 puede estar asociada con una absorción deficiente debido a un cambio asociado adverso (pH luminal disminuido causado por una secreción disminuida de bicarbonato pancreático), que puede reducir la transferencia de B 12 de la proteína R al factor intrínseco.
Mito: La prueba de quimotripsina fecal es una alternativa razonable a la elastasa fecal para diagnosticar EPI
Los niveles bajos de quimotripsina fecal, que está relacionada con la reducción de la masa y la secreción pancreáticas, se han utilizado como prueba de diagnóstico para EPI. Pero aunque este enfoque de prueba tiene buena sensibilidad para EPI grave, es más variable para grados menores de esta condición. La prueba de quimotripsina fecal tampoco es específica, porque los niveles aumentan con la pancreatitis aguda y algunas otras enfermedades no pancreáticas.
Mito: Una vez que se establece EPI, no se justifica realizar más pruebas
Es posible que los pacientes con causalidad por antecedentes claros de enfermedad (p. Ej., Fibrosis quística, pancreatitis crónica recurrente) no necesiten más imágenes. Sin embargo, la mayoría de los pacientes deben ser evaluados para la enfermedad estructural / neoplásica con estudios de imágenes, que incluyen colangiopancreatografía por resonancia magnética, tomografía computarizada pancreática y ultrasonido endoscópico.
Dicha evaluación es particularmente importante para pacientes con diabetes de nueva aparición, esteatorrea, dolor abdominal, anorexia , pérdida de peso o manifestaciones paraneoplásicas de cáncer (p. Ej., Función sensorial alterada hipercoagulable).
Mito: los reemplazos de enzimas pancreáticas deben realizarse justo antes de las comidas o los refrigerios.
Entre los expertos, hay muy poco consenso sobre el horario relacionado con las comidas.
Aunque las recomendaciones recientes sugieren que los reemplazos de enzimas pancreáticas se tomen al comienzo de una comida, es aconsejable extender su ingestión durante las comidas de mayor duración para imitar más fisiológicamente la secreción pancreática normal.
La dosis inicial recomendada de suplementos de lipasa en adultos es de 50,000 unidades por comida y 25,000 unidades por merienda.